Indice
Il virus dell’immunodeficienza umana (HIV) è un virus trasmesso per via ematica che colpisce e distrugge le cellule del sistema immunitario, compromettendo la capacità del corpo di difendersi dalle infezioni.
Si tratta di una malattia che dura tutta la vita, senza cura, che nella maggior parte dei casi si trasmette tramite rapporti sessuali anali o vaginali. Se non ricevono un trattamento, le persone con HIV sviluppano successivamente la sindrome da immunodeficienza acquisita (AIDS), una malattia in stadio avanzato in cui il sistema immunitario non è più in grado di combattere le infezioni, accorciando notevolmente l’aspettativa di vita.
Probabilmente sviluppatesi in Africa centrale come malattie zoonotiche (che si trasmettono dai primati all’uomo), l’HIV e l’AIDS hanno assunto una dimensione di epidemia mondiale negli anni Ottanta causando, da allora, la morte di circa 40 milioni di persone. La letalità dell’AIDS, così come l’elevata prevalenza tra gli uomini che hanno rapporti sessuali con altri uomini, hanno fatto sì che la condizione e l’epidemia fossero associati a livelli di paura, stigma e pregiudizi senza precedenti diffusi tutt’oggi. Dal momento che l’attenzione si è focalizzata sulla trasmissione tra gli uomini, in particolare nei paesi in via di sviluppo, questo potrebbe essere uno dei motivi per cui le donne con HIV sono spesso trascurate dalla società e dal settore sanitario, nonostante rappresentino la metà di tutte le infezioni a livello mondiale.
Negli ultimi 25 anni, la terapia antiretrovirale (AntiRetroviral Therapy, ART) ha trasformato l’HIV in una condizione cronica e gestibile: tramite la soppressione del virus fino a livelli non rilevabili nel sangue, infatti, l’ART allunga l’aspettativa di vita delle persone con HIV, portandola quasi al pari di quella della popolazione generale. Nei paesi sviluppati, la maggior parte delle persone con HIV riceve la ART, così come 3/4 dei malati a livello mondiale; tuttavia, l’epidemia è ancora in corso e l’AIDS rimane la principale causa di morte tra le donne in età riproduttiva.
Epidemiologia e prevalenza
Nel 2021, vi erano all’incirca 38,4 milioni di persone con l’HIV in tutto il mondo; di queste:
- 36,7 milioni erano adulti (dai 15 anni in su);
- 1,7 milioni erano bambini (0-14 anni);
- il 54% erano donne (nel 2021, le donne rappresentavano il 49% di tutte le nuove infezioni).
L’Africa è la regione più colpita al mondo, con 25,7 milioni di persone con HIV (pari a oltre 2/3 dei casi a livello globale). La maggior parte dei casi si verifica nell’Africa subsahariana, dove le donne sono interessate in modo nettamente maggiore:
- nel 2021 le donne rappresentavano il 63% di tutte le nuove infezioni da HIV;
- le giovani donne, di età compresa tra 15 e 24 anni, hanno il doppio della probabilità di avere l’HIV rispetto ai giovani uomini;
- 6 nuove infezioni da HIV su 7 tra gli adolescenti tra i 15 e i 19 anni vengono contratte da donne.
Le popolazioni con una prevalenza più elevata di HIV includono omosessuali, sex worker e i loro clienti, persone che usano farmaci per via iniettiva e persone transgender. Nel 2021, le persone che rientravano in queste categorie e i loro partner sessuali rappresentavano il 70% dei casi di infezione da HIV a livello mondiale.
In alcuni paesi, è stato ampiamente riportato che il numero delle nuove diagnosi di HIV tra gli eterosessuali ha iniziato a superare il numero di diagnosi tra gli omosessuali; tuttavia, poiché costituiscono una parte di ciascuna popolazione, gli uomini gay e bisessuali sono ancora a maggior rischio di contrarre l’infezione.
Il numero di nuove infezioni da HIV ha conosciuto un picco nel 1996, all’incirca quando si è iniziato a usare la ART. Da allora, le nuove infezioni si sono ridotte del 54%: nel 2021 le persone con nuova infezione da HIV erano 1,5 milioni, contro 3,2 milioni nel 1996.
Dall’inizio dell’epidemia sono state infettate 84,2 milioni di persone e 40,1 milioni di queste sono decedute a causa di malattie correlate all’AIDS.
- I decessi correlati all’AIDS, che hanno avuto un picco nel 2004, si sono poi ridotti del 68%.
- Nel 2021, nel mondo all’incirca 650.000 persone sono decedute per malattie correlate all’AIDS, contro 2 milioni di persone nel 2004.
- A partire dal 2010, la mortalità correlata all’AIDS si è ridotta del 57% tra le donne e del 47% tra gli uomini.
| Porre fine all’epidemia di AIDS entro il 2030 |
| L’obiettivo dell’UNAIDS (Programma delle Nazioni Unite per l’HIV/AIDS) è quello di porre fine all’epidemia di AIDS entro il 2030. La ART contribuisce al raggiungimento di questo obiettivo, ma le sfide da vincere sono ancora molte. Un quarto della popolazione con HIV non sa di avere l’infezione, mentre lo stigma presente nella società impedisce alle cure sanitarie di raggiungere i gruppi emarginati che sono colpiti dalla malattia in modo nettamente maggiore. |
Sintomi
L’infezione da HIV ha tre stadi, ciascuno con possibili sintomi diversi.
Inizia come infezione primaria (infezione da HIV acuta, nota anche come sieroconversione), che diventa un’infezione latente (infezione da HIV cronica) nel giro di qualche settimana e, infine, progredisce fino all’AIDS dopo qualche anno. I sintomi degli stadi tardivi sono associati a infezioni opportunistiche, ovvero che si verificano in modo più frequente e grave nelle persone con sistema immunitario compromesso. Le persone con HIV e che assumono la ART molto probabilmente non progrediranno mai in AIDS e non sperimenteranno condizioni correlate all’AIDS.
Sintomi di infezione da HIV acuta
Alcune persone possono sviluppare sintomi simil-influenzali nel giro di 2-4 settimane dopo aver contratto l’infezione; tuttavia, questi sintomi possono essere così lievi da passare inosservati o possono non comparire del tutto. Tra i sintomi vi sono:
- Febbre
- Mal di testa
- Dolori muscolari e articolari
- Eruzione cutanea
- Mal di gola e dolorose ulcere in bocca
- Linfonodi ingrossati, principalmente sul collo
- Diarrea
- Perdita di peso
- Tosse
- Sudorazione notturna
Sintomi di infezione da HIV cronica
Durante lo stadio latente dell’HIV, molte persone non presentano alcun sintomo. In alcuni casi, tuttavia, il corpo può cercare di combattere l’infezione mentre il virus continua a moltiplicarsi, provocando sintomi simili a quelli che si osservano nell’infezione acuta da HIV.
Con il progredire dell’HIV e l’aggravamento della compromissione del sistema immunitario, le persone affette da HIV possono sviluppare lievi infezioni opportunistiche, come:
- Infezione micotica della mucosa orale (mughetto): condizione in cui l’accumulo del fungo Candida albicans provoca la comparsa di lesioni di colore bianco sul rivestimento interno della bocca;
- Herpes zoster: infezione virale che causa una dolorosa eruzione cutanea, che si presenta come una striscia di vesciche lungo il lato sinistro o destro del tronco;
- Polmonite: infezione che provoca l’infiammazione di uno o entrambi i polmoni, causando tosse con catarro o pus, febbre, brividi e difficoltà respiratorie.
Sintomi dell’AIDS
Quando una persona con HIV è progredita fino all’AIDS, il suo sistema immunitario è danneggiato a tal punto che non è più in grado di difendere l’organismo dalle infezioni opportunistiche. Vi sono diverse “Condizioni che definiscono l’AIDS” conseguenti a queste infezioni, che vengono utilizzate per giungere alla diagnosi di AIDS.
I segni e sintomi generali di infezioni opportunistiche associate ad AIDS comprendono:
- Sudorazione
- Brividi
- Febbre ricorrente
- Diarrea cronica
- Linfonodi ingrossati
- Afte persistenti o lesioni insolite sulla lingua o all’interno della bocca
- Affaticamento persistente e inspiegabile
- Debolezza
- Perdita di peso
- Eruzioni cutanee e protuberanze sulla pelle
| Complicanze dell’HIV e dell’AIDS |
|
Qualità della vita
L’HIV ha un grande impatto sulla qualità della vita (Quality of Life, QoL); tra i domini del WHOQoL-HIV (Health Organization QoL evaluation for HIV) vi sono la salute fisica e mentale, l’indipendenza, i rapporti sociali e i fattori ambientali, ma anche stigma e sicurezza personale. La QoL nell’HIV, inoltre, è influenzata da una moltitudine di fattori quali lo stadio della malattia, un’eventuale co-infezione, l’accesso alle cure e ai servizi sanitari, l’età, l’istruzione e lo stato socioeconomico.

Salute fisica e mentale
Sia l’HIV che gli effetti collaterali della ART (in particolare a lungo termine) sono associati a un peggioramento della QoL in termini di salute fisica e mentale.
- In uno studio tedesco su persone con HIV in soppressione virologica, tra le fonti di stress emerse vi erano affaticamento, insonnia, tristezza, depressione, disfunzione sessuale e cambiamenti dell’aspetto fisico.
- È stato dimostrato che i tassi di scarsa qualità della vita dal punto di vista fisico nelle persone affette da HIV sono paragonabili a quelli delle persone affette da diabete mellito di tipo 1 e 2, ma inferiori rispetto ai pazienti con artrite reumatoide. I tassi di scarsa qualità della vita, inoltre, dal punto di vista mentale erano maggiori nell’HIV rispetto a tutte e tre le altre condizioni croniche.
- Le persone con HIV hanno maggiori probabilità di abusare di sostanze o alcol.
La progressione in AIDS e una bassa conta delle cellule CD4 (le prime cellule immunitarie distrutte dall’HIV) sono associate a punteggi peggiori nei domini del WHOQoL-HIV rispetto agli stadi iniziali dell’infezione.
- Anche la co-infezione dell’HIV con la tubercolosi (TB; l’infezione opportunistica più comune) ha mostrato di ridurre i punteggi di tutti i domini del WHOQoL-HIV.
Paesi ad alto reddito, come il Regno Unito, la Svezia e i Paesi Bassi, hanno riferito che molti domini della QoL per le persone affette da HIV sono simili a quelli della popolazione generale, anche se i punteggi di valutazione relativi alla salute mentale tendono a essere inferiori.
- Un migliore accesso ai servizi sanitari, l’aderenza alla terapia farmacologica, l’assunzione della ART da oltre un anno, sono stati tutti associati a punteggi di QoL più alti.
- È stato dimostrato che istruzione e alto reddito migliorano i punteggi nella maggior parte dei domini del WHOQoL-HIV.
Stigma e discriminazione
Le persone con HIV hanno una probabilità molto maggiore di subire stigma e discriminazione in conseguenza della propria condizione. In uno studio condotto su persone con HIV in Europa, infatti, quasi un terzo dei soggetti ha riportato discriminazione correlata all’HIV, di cui quasi la metà dei casi in un contesto sanitario. Coloro che hanno risposto al questionario hanno percepito il personale sanitario specializzato in HIV come meno discriminante rispetto ai professionisti con altre specialità – in particolare, dalle donne è stata spesso riferita una discriminazione da parte dei ginecologi.
Uno studio condotto su persone con HIV e co-infezione TB/HIV in Etiopia, invece, ha scoperto che molti dei soggetti hanno dovuto affrontare lo stigma, che ha portato al rifiuto da parte delle loro famiglie, delle comunità e dei colleghi, perché visti come troppo deboli per lavorare.
In paesi con popolazioni fortemente religiose, infine, la comunicazione su sesso e HIV è spesso considerata un tabù, il che comporta una minore comprensione della malattia e livelli maggiori di stigma.
Cause
Infezione da HIV
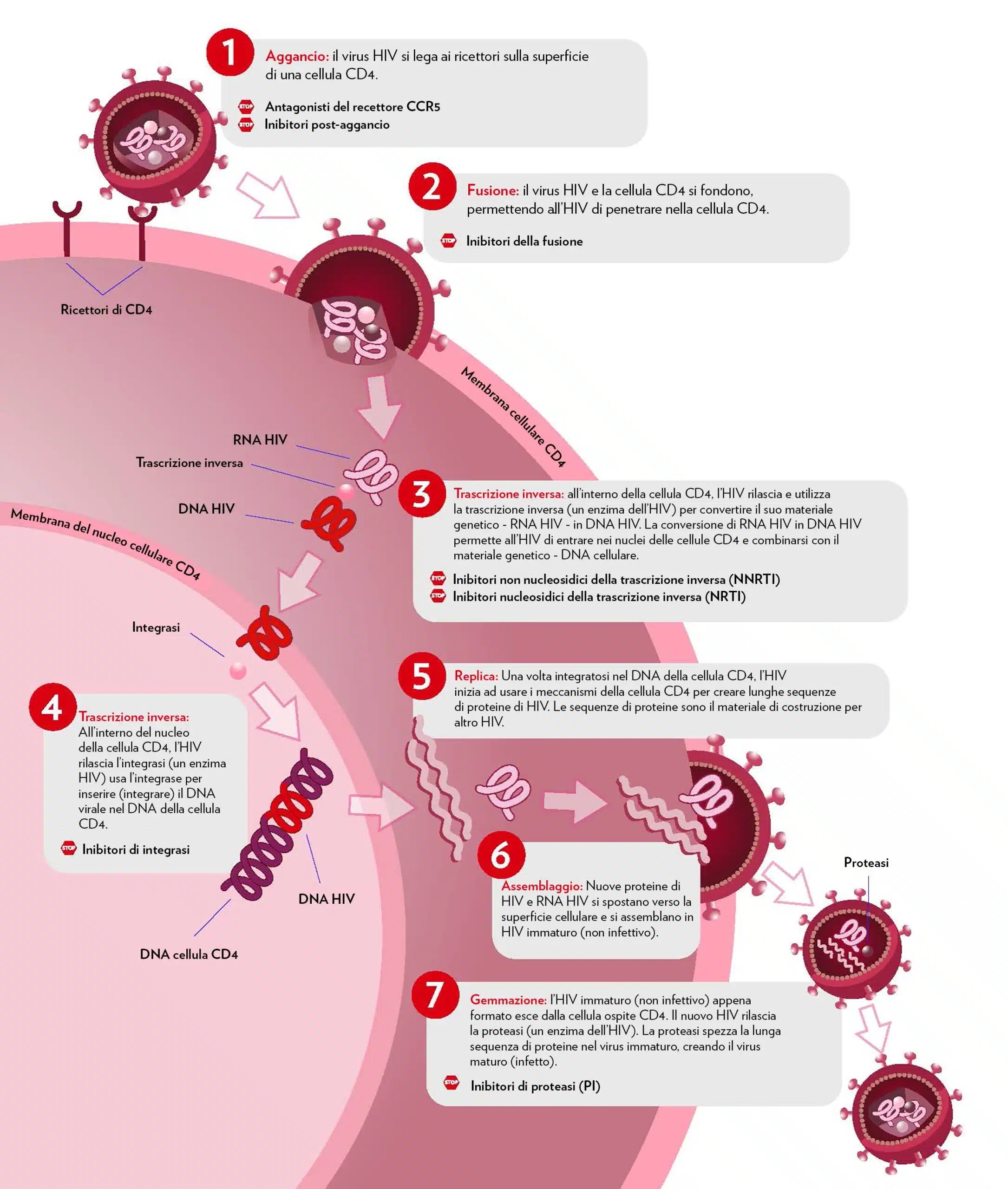
L’HIV è un tipo di retrovirus (una classe di virus che monopolizza e inverte i meccanismi cellulari per replicarsi) che infetta preferenzialmente le cellule del sistema immunitario, in particolare le cellule CD4, che costituiscono una parte fondamentale della risposta dell’organismo alle infezioni.
In una persona infetta, l’HIV si può trovare nei liquidi corporei contenenti cellule, come il sangue, lo sperma, le secrezioni vaginali, il latte materno, il liquido amniotico (in cui è immerso il feto), il liquido pleurico e il liquido cerebrospinale. L’HIV può, quindi, essere trasmesso tramite sangue, sperma o secrezioni vaginali infette che entrano nel corpo di una persona sana. Questo può avvenire tramite:
- Attività sessuale, tra cui il sesso vaginale, anale e orale (specialmente in presenza di malattia orale che si presenta con ulcere o gengivite). Il virus entra nel corpo attraverso le ferite nella bocca o le piccole lacerazioni che talvolta si formano nel retto o nella vagina durante l’attività sessuale.
- Verticalmente, da madre a figlio/a, durante la gravidanza, il parto o l’allattamento.
- Inoculazione con un ago, uno strumento, del sangue o dei prodotti ematici contaminati; tramite esposizione diretta delle membrane mucose o una ferita aperta ai liquidi corporei infetti; oppure tramite un morso umano che lacera la pelle.
- Trasfusioni di sangue: vi sono stati casi di HIV trasmesso tramite trasfusioni di sangue, benché nei paesi ad alto e a medio-alto reddito la probabilità ciò avvenga sia molto bassa, dal momento che nel 99,9% dei casi i donatori vengono sottoposti a screening per l’HIV. Questi tassi scendono all’83% nei paesi a medio-basso reddito e al 76% in quelli a basso reddito, con le trasfusioni che rappresentano il 5-10% dei nuovi casi di infezione, per esempio, nell’Africa subsahariana.
L’HIV non si trasmette nei seguenti modi:
- Interazioni sociali, come una stretta di mano, un abbraccio o un bacio
- Condivisione di oggetti domestici, come posate, bicchieri e asse del gabinetto
- Insetti come zanzare e zecche
Stadi dell’infezione da HIV e AIDS
L’infezione da HIV primaria si verifica nelle prime settimane ed è caratterizzata da una malattia simil-influenzale:
- durante questa fase acuta, l’HIV si moltiplica rapidamente, si diffonde nell’organismo e inizia ad attaccare le cellule CD4;
- la carica virale è molto elevata, il che aumenta enormemente il rischio di trasmissione dell’HIV;
- questa fase dura generalmente circa 14 giorni, ma in certi casi può durare anche mesi.
L’infezione da HIV cronica si verifica dopo la fase primaria ed è spesso asintomatica:
- durante la fase cronica, l’HIV si moltiplica molto più lentamente e la carica virale si riduce; tuttavia, continua a infettare e distruggere le cellule CD4;
- nel tempo, le cellule CD4 diminuiscono e la carica virale dell’HIV aumenta;
- la durata dell’infezione da HIV cronica varia molto tra le persone: alcuni progrediscono in AIDS nel giro di 1 o 2 anni (sono noti anche come “progressori rapidi”), mentre altri mantengono una funzione immunitaria efficace per oltre 10 anni (“progressori lenti”).
L’infezione da HIV avanzata (o AIDS) si verifica dopo alcuni anni di infezione da HIV cronica, quando il sistema immunitario è ormai così danneggiato da non riuscire più a difendere l’organismo dalle infezioni opportunistiche:
- si dice che una persona con HIV ha l’AIDS quando possiede una conta delle cellule CD4 inferiore a 200 cellule per microlitro di sangue e quando si sviluppano determinate malattie che definiscono l’AIDS;
- a questo stadio la carica virale e il rischio di trasmissione sono molto elevati;
- l’aspettativa di vita tipica di una persona con AIDS è intorno a tre anni.
Fattori di rischio
Le persone a maggior rischio di contrarre l’HIV includono:
- Uomini che hanno rapporti sessuali con altri uomini
- Donne che hanno rapporti sessuali con uomini omosessuali
- Donne transgender
- Coloro che hanno avuto più partner sessuali, che svolgono pratiche sessuali ad alto rischio come il “chemsex” (assunzione di sostanze prima dei rapporti sessuali) o che hanno avuto altre malattie sessualmente trasmissibili (MST come la sifilide, la clamidia e la gonorrea)
- Chi ha precedenti di assunzione di sostanze per via iniettiva
- Sex worker o ex sex worker
- Vittime di stupro
- Coloro che ricevono o hanno ricevuto trasfusioni di sangue, trapianti o altre procedure a rischio in paesi che non applicano rigorose procedure per lo screening dell’HIV
- Chi svolge un lavoro in cui vi è il rischio di pungersi con aghi, come i medici e gli infermieri
Diagnosi
Test per l’HIV
I medici dovrebbero offrire test per l’HIV ai pazienti che lo richiedono, in presenza di fattori di rischio per l’HIV, se i pazienti mostrano sintomi di infezioni da HIV, alle donne incinte, a coloro che hanno un’altra MST o presentano una condizione indicatrice. Alcuni paesi, come gli Stati Uniti e il Regno Unito, raccomandano di sottoporre al test regolarmente, una volta all’anno, i pazienti ad alto rischio di HIV.
L’HIV può essere diagnosticato tramite un test sul sangue o sulla saliva. Tra i test disponibili vi sono:
- Test per gli anticorpi/antigene: questi test in genere prevedono l’analisi del sangue. I test antigene/anticorpi combinati possono dare un risultato positivo solo dopo 2-6 settimane dall’esposizione.
- Gli antigeni sono sostanze presenti sul virus stesso, generalmente rilevabili nel sangue entro qualche settimana dall’esposizione all’HIV.
- Gli anticorpi sono prodotti dal sistema immunitario quando questo viene esposto all’HIV. Prima che gli anticorpi siano rilevabili possono passare settimane o anche mesi.
- Test per gli anticorpi: questi test vanno alla ricerca degli anticorpi diretti contro l’HIV nel sangue o nella saliva. I test per l’HIV più rapidi, che comprendono quelli autosomministrati, sono i test per gli anticorpi. I test possono dare un risultato positivo solo dopo 3-12 settimane dall’esposizione.
- Test sugli acidi nucleici (Nucleic Acid Tests, NAT): tali test ricercano l’HIV nel sangue (carica virale). Tra tutti i test per l’HIV disponibili, il NAT è in grado di individuare l’infezione in modo più precoce.

Test per stabilire lo stadio dell’HIV e il trattamento
Una volta formulata la diagnosi di HIV, il paziente deve essere affidato a un medico specializzato nell’HIV per ulteriori test che stabiliscano lo stadio della malattia e il regime ART più appropriato. Questi test esamineranno:
- la conta delle cellule CD4 – il numero di cellule CD4 per millimetro cubo di sangue;
- la carica virale (HIV RNA) – misura della quantità di virus nel sangue;
- resistenza farmacologica – ceppi diversi di HIV potrebbero essere resistenti a determinate classi di ART. Questo test aiuta i medici a stabilire l’entità di questa resistenza, premettendo loro di scegliere il regime di trattamento idoneo per il paziente.
Condizioni indicatrici
Ogni condizione associata a una prevalenza dell’HIV pari o superiore all’1% è definita come un indicatore di condizione. Queste condizioni rientrano in due categorie:
- Le condizioni che non definiscono l’AIDS indicano che potrebbe esserci un’infezione da HIV ma non sono usate per giungere alla formulazione di una diagnosi di AIDS.
- Le condizioni che definiscono l’AIDS indicano che potrebbe esserci un’infezione da HIV e sono usate per diagnosticare l’AIDS.
| Condizioni che non definiscono l’AIDS | Condizioni che definiscono l’AIDS | |
Quando si raccomanda fortemente di eseguire un test:
|
Neoplasie (tumori)
|
|
Infezioni batteriche
|
||
Infezioni virali
|
||
Quando deve essere proposto un test:
|
Infezioni parassitarie
|
|
Infezioni fungine
|
Linee guida per il trattamento
L’HIV attualmente non ha una cura, ma è possibile ricorrere alla ART per controllare la malattia e prevenire la progressione in AIDS. I regimi ART sono associazioni di farmaci antivirali diretti contro parti diverse del ciclo di replicazione dell’HIV, che prevengono la moltiplicazione e il danno a carico delle cellule CD4.
Un regime ART efficace riesce a ridurre i livelli di HIV nel sangue fino a valori non rilevabili (si parla di soppressione virologica), riducendo enormemente le complicanze associate al virus e prolungando l’aspettativa di vita, portandola quasi al pari di quella della popolazione generale. Si raccomanda che tutti coloro che ricevono una diagnosi di HIV inizino la ART, indipendentemente dallo stadio di infezione a cui si trovano o dalle complicanze.
Regimi ART
Per la ART sono utilizzati cinque classi di farmaci antivirali, definiti in base al loro meccanismo d’azione. Un regime ART ha sempre un’associazione di almeno due delle seguenti classi, in modo di garantire la soppressione virale, impedendo mutazioni dell’HIV e lo sviluppo di farmaco-resistenza.
- Inibitori non nucleosidici della trascrittasi inversa (NNRTI)
- Gli NNRTI disattivano una proteina necessaria all’HIV per produrre copie di se stesso.
Alcuni esempi sono efavirenz, rilpivirina e doravirina.
- Gli NNRTI disattivano una proteina necessaria all’HIV per produrre copie di se stesso.
- Inibitori nucleosidici o nucleotidici della trascrittasi inversa (NRTI)
- Gli NRTI simulano le versioni sbagliate degli elementi costitutivi di cui l’HIV ha bisogno per produrre copie di se stesso. Alcuni esempi sono abacavir, tenofovir disoproxil fumarato, emtricitabina, lamivudina e zidovudina.
- Inibitori delle proteasi (PI)
- I PI inattivano la proteasi dell’HIV, un’altra proteina di cui l’HIV ha bisogno per produrre copie di se stesso. Alcuni esempi sono atazanavir, darunavir e lopinavir/ritonavir.
- Inibitori dell’integrasi (INI)
- Gli INI disabilitano una proteina chiamata integrasi, che l’HIV utilizza per inserire il suo materiale genetico nelle cellule CD4. Alcuni esempi sono bictegravir sodio/emtricitabina/tenofovir alafenamide fumarato, raltegravir, dolutegravir e cabotegravir.
- Inibitori d’ingresso o della fusione
- Gli inibitori d’ingresso o della fusione bloccano l’ingresso dell’HIV nelle cellule CD4. Alcuni esempi sono enfuvirtide e maraviroc.
Ogni classe di antivirale ha livelli diversi di efficacia, effetti avversi e interazioni farmacologiche (tra classi e trattamenti diversi da quelli per l’HIV). Il medico specializzato nell’HIV deve, quindi, scegliere le associazioni che meglio si adattano ai singoli pazienti, in base alle loro caratteristiche, come eventuali comorbilità e la probabilità che aderiscano al trattamento.
Lo standard terapeutico dei regimi ART in genere prevede l’associazione di almeno tre farmaci (si parla di triplice terapia) in una singola compressa (regime a base di un’unica compressa), che si è dimostrata efficace nel migliorare l’aderenza. Per le persone che non hanno mai ricevuto la ART, sono raccomandati i regimi che associano due diversi NRTI con un INI o un NNRTI. Di recente sono stati raccomandati anche regimi a due farmaci con un NRTI e un INI.
Cambio di regime ART e fallimento virologico
Se una persona con HIV raggiunge la soppressione virologica con un determinato regime ART, in genere resta in terapia con quel regime a vita; tuttavia, in certi casi potrebbe essere necessario un cambio di terapia, per alcuni motivi, tra cui:
- Tossicità documentata causata da uno o più antiretrovirali inclusi nel regime
- Intenzione di prevenire la tossicità a lungo termine
- Intenzione di evitare le interazioni farmacologiche
- Gravidanza programmata o desiderio di una gravidanza
- Invecchiamento e/o comorbilità con un possibile impatto negativo del/i farmaco/i nell’attuale regime (ad es. in relazione al rischio di malattie cardiovascolari, parametri metabolici)
- Semplificazione per ridurre il numero di pastiglie, adeguare le restrizioni alimentari, migliorare l’aderenza e ridurre la necessità di monitoraggio
- Protezione dall’epatite B o dalla sua riattivazione
- Rafforzamento del regime per impedire all’HIV di sviluppare resistenza ai farmaci
Il fallimento virologico si verifica quando la ART non è in grado di raggiungere o mantenere la soppressione dell’HIV al di sotto di 200 copie/mL. Può essere causato da:
- Aderenza subottimale al regime ART
- Resistenza dell’HIV preesistente o sviluppata a uno o più farmaci del regime
- Il fallimento virologico aumenta inoltre le possibilità che l’HIV sviluppi resistenza in quanto, quando il virus si moltiplica, si verifica una mutazione
- La probabilità che l’HIV sviluppi resistenza ai farmaci è variabile tra le classi di antivirali (si parla di barriera alla resistenza). Se un fallimento virologico è accompagnato da resistenza al farmaco antivirale, la persona con HIV dovrà passare a un altro regime con una maggiore barriera alla resistenza
- Problemi con lo stesso regime, come un’efficacia subottimale, interazioni farmacologiche o errori di prescrizione
Prevenzione
Non esiste un vaccino per l’HIV; tuttavia, esistono profilassi su prescrizione medica che possono ridurre al minimo il rischio di contrarre il virus, oltre a misure preventive che le persone possono adottare.
Profilassi su prescrizione
- Profilassi pre-esposizione (Pre-exposure prophylaxis, PrEP)
Un’associazione di farmaci antivirali assunti per via orale o tramite iniezione che possono ridurre del 99% il rischio di contrarre l’HIV tramite rapporto sessuale e di almeno il 74% di contrarlo tramite iniezione - Terapia come prevenzione (Treatment as Prevention, TasP)
Una persona con HIV in ART e con carica virale non rilevabile non può trasmettere il virus per via sessuale - Profilassi post-esposizione (Post-Exposure Prophylaxis, PEP)
Un regime ART somministrato alla persona immediatamente dopo la potenziale esposizione all’HIV. Deve essere assunto entro le prime 72 ore dall’esposizione

Misure preventive
- Utilizzare un preservativo durante il rapporto sessuale o un dental dam per il sesso orale
- Assicurarsi che tutti gli attuali e precedenti partner sessuali siano informati su una diagnosi di HIV
- Usare un ago pulito per iniettare eventuali farmaci o sostanze
- Le donne con HIV che restano incinte devono rivolgersi immediatamente a un medico per ridurre il rischio di passaggio dell’infezione al bambino
- Circoncisione maschile: vi sono dati che dimostrano che la circoncisione maschile contribuisce a ridurre il rischio di contrarre l’HIV.
| Lo sapevi che? – Non rilevabile = non trasmissibile? |
| Le persone con HIV in soppressione virologica completa non possono trasmettere la malattia per via sessuale. In studi condotti su migliaia di coppie omosessuali ed eterosessuali su decine di migliaia di casi di sesso vaginale e anale non protetto, non vi è stato nemmeno un caso di persone in soppressione virologica che abbiano trasmesso l’HIV al proprio partner. |
Miti e fatti
| Miti | Fatti |
| Il trattamento dell’HIV ha effetti indesiderati terribili | Gli attuali farmaci antivirali utilizzati nella ART hanno effetti collaterali minori e meno gravi rispetto a quelli utilizzati in passato. La maggior parte degli effetti collaterali è dovuta al fatto che l’organismo si sta adattando al nuovo farmaco ed è destinata a scomparire dopo qualche settimana. Gli effetti collaterali gravi e a lungo termine sono molto meno comuni. |
| Non è necessario iniziare la ART finché non ci si sente male | Senza un trattamento, l’HIV danneggia il sistema immunitario anche in assenza di sintomi o di co-infezioni. I valori delle cellule CD4 possono rientrare quando si inizia la ART, ma parte dei danni al sistema immunitario possono permanere. |
| Dall’HIV si può guarire | In questo mito c’è un fondo di verità, perché ci sono state quattro persone che sembrano essere guarite dall’HIV dall’inizio della pandemia e che non hanno più bisogno della ART. Tutte e quattro queste persone hanno ricevuto un trapianto di cellule staminali per curare certi tumori del sangue da donatori con un gene che conferisce una resistenza naturale all’HIV. Purtroppo, questa “cura” è una procedura costosa e ad alto rischio, inadatta per la maggior parte delle persone con HIV. |




